O conteúdo a seguir, é uma coletânea de temas ligados à área da saúde, enviados e escolhidos aleatoriamente para divulgação na internet. São voltados para o público com deficiência, leigos e profissionais. Tem como objetivo apenas informar acerca de assuntos diversos.
O material, bibliografia digital (internet) ou convencional é colhido de diversas fontes as quais estão sujeitas a alterações em seu texto original a fim de preservar a ética profissional, prevenindo a falta de interpretação dos assuntos apresentados por parte de leigos, como por exemplo, a exclusão de formas de tratamento medicamentoso de alguns textos.
ARTIGOS CIENTÍFICOS – Fisioterapeuta
Jivago Peres Di Napoli
Downloads clique nos textos abaixo:
A vida pós Covid: reabilitação pneumofuncional
Associação Canoense de Deficientes Físicos trabalha em projeto piloto com reabilitação pneumofuncional para pacientes que tiveram coronavírus
Por SHÁLLON TEOBALDO
Publicado em: 04.11.2020 às 08:38 no Jornal Diário de Canoas

Eliane faz reabilitação pneumofuncional na Acadef por conta de sequelas da Covid-19 – Foto: PAULO PIRES/GES
Em junho deste ano, a Associação Canoense de Deficientes Físicos (Acadef), ganhou uma nova missão: a de iniciar um projeto piloto de reabilitação pneumofuncional para pacientes que venceram a Covid-19, mas ficaram com sequelas. Uma das seis pessoas atendidas pela instituição em decorrência das consequências do coronavírus é Eliane Maria Martiny, 61 anos, moradora de Nova Santa Rita.Em agosto, ela começou a sentir febre, mas achou que era uma gripe comum. “Só fui ao médico uns quatro dias depois, já com muito cansaço também. Fiquei 13 dias internada, sendo 5 na Unidade de Terapia Intensiva (UTI), só descobri o positivo para coronavírus lá”, contou ela, que está em uma décima sessão de fisioterapia pulmonar.
Ativa, trabalhadora, Eliane afirmou que não gosta de ficar parada. Por isso, ao ouvir o médico dizer que cerca de 50% de seus pulmões ficaram comprometidos e que ela não poderia voltar às atividades habituais, teve dificuldade para lidar com a situação. Do Sistema Único de Saúde (SUS), foi encaminhada para a Acadef a fim de ingressar no tratamento de reabilitação. As esperanças, confessa ela, não eram muitas.
“Não acreditava que a fisioterapia podia ajudar, pois eu sai do hospital sem conseguir caminhar 10m. Muito cansaço, fraqueza e falta de ar. Mas agora estou feliz, os resultados têm sido positivos, já consigo caminhar melhor, tomar banho em pé e sozinha, lavar uma louça”, disse.
Reforço
Conforme a fisioterapeuta Gabriela Rocha, ainda há pouca literatura a respeito da Covid-19 e suas consequências no organismo humano. Contudo, a Acadef está engajada em criar um programa de tratamento que facilite para os próximos pacientes e instituições que venham a precisar aplicar fisioterapia pulmonar. O fisioterapeuta e gestor da Associação, Jivago Di Napoli, ressaltou que a importância desse piloto. “Pelo que temos observado, a demanda pela reabilitação pneumofuncional deve crescer exponencialmente e por isso estamos nos Por conta da falta de experiência com a situação atípica, os profissionais não estão dando prazo para o encerramento dos tratamento, avaliando caso a caso para verificar os impactos em cada pessoa. “Estamos aplicando reforço muscular global e padrões respiratórios para facilitar a entrada e saída de ar, pois o principal sintoma pós-covid tem sido a falta de oxigenação dos tecidos”, explicou Gabriela.
Ingresso no centro de reabilitação
Para receber tratamento na Acadef, que é uma entidade particular, conveniada com o Ministério da Saúde e que atende 100% pelo SUS, a pessoa deve procurar sua unidade de saúde de referência e solicitar ao médico um formulário especificando o tipo de tratamento e o equipamento necessário para tal. Depois, o paciente deve anexar à prescrição dada pelo médico com cópias dos seguintes documentos pessoais: RG e CPF, Cartão do SUS (Cartão Nacional de Saúde), comprovante de residência com CEP e um telefone para contato. Por fim, tudo deve ser entregue no protocolo ou Secretaria de Saúde do município onde a pessoa reside. Após esses três passos, a Acadef reforça que o cidadão deve aguardar a chamada da Secretaria Municipal de Saúde, que informará o dia e hora da sessão. A agenda da Associação é regulada pelo Estado.
Por conta da Covid-19, o local, que fica no Bairro N. Sra. das Graças, em Canoas, está seguindo uma série de protocolos de saúde e segurança. Para ingressar, a pessoa deve estar de máscara, permitir a aferição de temperatura e lavar as mãos com água e sabão, em uma pia na entrada.
Dias difíceis e um imenso desejo de viver e seguir em frente
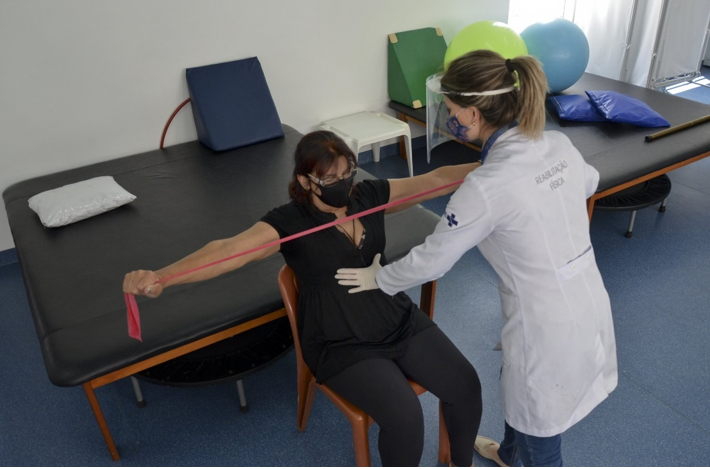 Exercícios físicos ajudam a reestabelecer atividade pulmonar dos pacientes – Foto: PAULO PIRES/GES
Exercícios físicos ajudam a reestabelecer atividade pulmonar dos pacientes – Foto: PAULO PIRES/GES
Na manhã desta terça-feira (3), quando a reportagem acompanhou a sessão de tratamento de Eliane, ela chegou cansada e ofegante. Os dias difíceis ainda não passaram, mas o pesadelo, sim. Da UTI, Eliane não tem muitas recordações, mas lembra de ficar sem reação a tudo que estava acontecendo. “Eu não sei explicar direito, mas parece que todos os meus sentimentos sumiram, nem Deus mais eu entendia”, recordou ela, enquanto caminhava lentamente na esteira, que complementou: “Quando e fui para o quarto e me dei conta, chorei. Vi pessoas morrendo do meu lado e aí me deu uma força para querer viver. Cada coisa que eu podia voltar a fazer, tomar banho, comer, tudo me dava muita felicidade”.
Boa parte do tratamento, segundo o fisioterapeuta Alexandre Ferreira, que também coordena as sessões de Eliane, é o comprometimento do paciente em continuar os exercícios em casa para ajudar no aceleramento da melhora. “É uma união entre os médicos, fisioterapeutas e a própria paciente”, comentou. Em acompanhamento com pneumologista, a suspeita agora é de que esteja com trombose pulmonar mas, agora, se tratamento, Eliane tem uma nova perspectiva. “Todo o esforço tem feito diferença”, afirmou.
Com a demanda, a Acadef tem como ideia e objetivo montar um grupo com os pacientes da reabilitação pneumofuncional para estudar melhor os impactos da Covid-19 nas pessoas, seus diferentes impactos, as melhorias oportunizadas pela fisioterapia e para proporcionar um espaço de convivência entre os vitoriosos que passaram pela doença e saíram com vontade de seguir em frente.
PARALISIA CEREBRAL
1- Definição / Conceito
É o termo utilizado para definir um conjunto de distúrbios motores decorrentes de lesão no cérebro durante os primeiros estágios de desenvolvimento. Pode ocorrer também alteração mental, visual, auditiva, da linguagem e do comportamento. A lesão é estática: não muda e não se agrava, ou seja, o quadro não é progressivo. No entanto, algumas características podem mudar com o tempo.
2- Causas
O fator causal pode ocorrer antes, durante ou após o parto.
Antes do parto (causas pré-natais): infecções como rubéola, sífilis, listeriose, citomegalovirose, toxoplasmose e SIDA; uso de drogas, tabagismo, álcool; desnutrição materna; alterações cardiocirculatórias maternas (todos os nutrientes, inclusive o oxigênio da criança advêm da mãe).
Próximo do parto (causas perinatais): anóxia (falta de oxigênio no cérebro), hemorragias intracranianas (trauma obstétrico).
Após o parto (causas pós-natais): traumas na cabeça, meningites, convulsões, desnutrição, falta de estimulação, hidrocefalia.
O cérebro é o órgão que controla todo o funcionamento do organismo. É muito sensível e sofre logo com a falta de combustível (oxigênio) que mantém suas células vivas. A falta de oxigênio para o cérebro é uma das maiores causas de lesão cerebral e traz prejuízo para o desenvolvimento normal e pode acontecer antes, durantes ou depois do parto.
O Sistema Nervoso Central (SNC) é formado pelo cérebro e medula espinal. O desenvolvimento do SNC se inicia dentro do útero e continua até os 18 anos de idade. Por isso, dependendo da etapa de desenvolvimento do cérebro, uma lesão tem efeitos diferentes. Após a lesão, o SN continua a se desenvolver às custas das partes não lesadas.
3- Identificação e Diagnóstico
O diagnóstico é clínico, ou seja, deve ser feito através da história e exame físico da criança realizado por médico habilitado. Os exames complementares, como tomografia computadorizada, podem não ter correlação com a gravidade do quadro (não irão determinar se o quadro é grave ou não, mas apenas constatar a presença da lesão), mas são importantes para determinar a etiologia. O diagnóstico precoce é fundamental para que o tratamento seja estabelecido de forma precoce.
4- Desenvolvimento
São as alterações que ocorrem na vida de uma pessoa desde seu nascimento. Ocorre no sentido da cabeça para os pés. O padrão de normalidade é definido a partir da média de uma população considerada normal.
Quando a família percebe que uma criança apresenta alteração no seu desenvolvimento (por exemplo, demora a sentar, andar ou falar) deve procurar logo o pediatra.
O seu bebê faz isto?
Leia com atenção estas informações, você poderá observar e perceber se o seu bebê está fazendo o que é esperado em cada fase de desenvolvimento. Caso o bebê apresente dificuldades, procure o pediatra e informe o que está acontecendo, ele poderá explicar e orientar você sobre o que fazer. Importante lembrar que os dados abaixo (em cada fase), representam o que a maioria dos bebês consegue fazer e que cada bebê apresenta condições diferentes de desenvolvimento.
RECÉM-NASCIDO
Ao nascer, o bebê mantém uma relação muito forte com a mãe, sentindo-se como fazendo parte do seu corpo. Nesta fase, o bebê deita em posição fetal (corpo encolhido), mantendo as mãos fechadas. Reage ao som, a luz e ao toque.
O EXAME PRÉ-NATAL É UM DIREITO DA GESTANTE E
SEU MAIS IMPORTANTE DEVER DE CIDADÃ.
AOS TRÊS MESES
A partir dos três meses, o bebê consegue sustentar a cabeça, ficar com os braços soltos e as mãos abertas. Começa a sorrir e seguir com os olhos e a cabeça objetos e sons apresentados. Presta atenção ao que está a sua volta e já tenta pegar os objetos mostrados, apesar de não conseguir.
AOS SEIS MESES
O bebê já é capaz de pegar objetos que vê, combina os movimentos das mãos e olhos, passa os objetos de uma mão para outra. Se colocado de bruços (deitado de barriga para baixo), vira de lado e de barriga para cima sem ajuda. Arrasta-se de barriga para baixo. Começa a descobrir o próprio corpo (é quando leva o pé à boca). Reconhece objetos, manipulando-os e colocando-os na boca.
A partir do sexto mês o bebê é capaz de ficar sentado sem apoio.
AOS NOVE MESES
Nesta fase, o bebê emite sons o tempo todo. Senta sem apoio. Engatinha e fica em pé com apoio.
TODO CIDADÃO TEM DIREITO À
ASSISTÊNCIA MÉDICA PÚBLICA. PROCURE E EXIJA O
SEU DIREITO DE SER ATENDIDO
AOS DOZE MESES (1º aniversário)
Ao completar 1 ano de vida, a criança pode andar sem ajuda. Começa a falar as primeiras palavras e entende ordens simples. Imita o que vê e mostra o que quer com o dedo. É capaz de perceber coisas que estão escondidas. Gosta de brincar de “esconder” e tentar encaixar e empilhar objetos.
AOS DEZOITO MESES
A criança anda com segurança, porém corre desajeitadamente. Quer subir, abrir e mexer em tudo o que vê. Começa controlar “xixi/cocô” e usar o piniquinho. Fala mais palavras do que no primeiro ano de vida.
AO PERCEBER ALGUMA DIFERENÇA NO
DESENVOLVIMENTO DA CRIANÇA.
PROCURE IMEDIATAMENTE O PEDIATRA.
AOS VINTE E QUATRO MESES (2º ano de vida)
A criança corre com segurança, cria situações e histórias novas em suas brincadeiras. Gosta de rabiscar e é capaz de folhear as páginas de um livro.
EXIJA QUE O PEDIATRA ESCLAREÇA
SUAS DÚVIDAS E PEÇA ORIENTAÇÃO
DO QUE DEVE FAZER.
Peso (meninos e meninas)
nascem com ± 3Kg ( até 2,5kg pode ser normal, mas merece atenção)
até 6 meses aumentam de 20 a 30g por dia
de 6 a 12 meses aumentam 15 a 25g por dia
De 12 a 24 meses ganham mais 2 a 3Kg
Altura (meninos e meninas)
nascem com 49 a 51cm de comprimento
aos 3 meses tem ± 58 a 60cm de comprimento
aos 6 meses tem ± 64 a 68cm de comprimento
de 6 a 12 meses ganham 10cm a mais de comprimento
De 12 a 24 meses ganham mais 10cm de comprimento
Perímetro Cefálico ( meninos e meninas)
nascem com ± 33 a 35cm
até 3 meses aumentam 2cm por mês
de 3 a 6 meses aumentam 1cm por mês
de 6 a 12 meses aumentam 0,5cm por mês
De 12 a 24 meses aumentam mais 2cm
5- Classificação
Há vários tipos, dependendo da alteração motora predominante.
Espástico: É o tipo mais comum. Ocorre lesão do córtex cerebral com diminuição da força muscular e aumento do tônus muscular. Tônus é o grau de tensão muscular. Ocorre um aumento da tensão que pode ser sentido à palpação ou como uma maior resistência à movimentação de uma parte do corpo.
Atetóide: ocorrem movimentos involuntários que a criança não consegue controlar.
Atáxico: dificuldade na coordenação motora (tremores ao realizar um movimento).
Mistos: características de 2 tipos ao mesmo tempo (por exemplo: espástico e atetóide)
Dependendo da distribuição das partes do corpo afetados, teremos:
Tetraparesia: pernas e braços igualmente comprometidos.
Diparesia: as pernas são mais comprometidas do que os braços.
Hemiparesia: um lado do corpo é afetado.
Monoparesia: apenas um membro é afetado.
6- Problemas associados
São decorrentes da lesão neurológica da criança: convulsões, alterações visuais e/ou auditivas, alteração do comportamento, hiperatividade, déficit de atenção, alteração da deglutição, mastigação, atraso na linguagem, alterações dentárias, etc. Cada distúrbio deve ser diagnosticado e tratado adequadamente. O comprometimento mental é muito variável; nem todo portador de PC tem deficiência mental.
7- Prognóstico
A evolução da criança depende do seu potencial e da resposta ao tratamento realizado.
8- Reabilitação
A reabilitação da criança com paralisia cerebral deve abranger todos os aspectos do desenvolvimento: motor, psicológico, comunicação, social e cultural. Deve ser realizada por equipe interdisciplinar com a participação de diferentes terapeutas, sendo o envolvimento da família essencial para a realização e sucesso do tratamento. Os familiares não se tornarão terapeutas ou técnicos, mas devem aprender noções básicas de como lidar com a criança e como realizar sua estimulação em casa. Os exercícios são a medicação que a criança deve “tomar” todos os dias em casa. O objetivo do tratamento varia para cada paciente, mas deve sempre visar a maior independência e melhor qualidade de vida possível.
A equipe de reabilitação deve ser composta por técnicos de diferentes áreas: fisiatria, odontologia, serviço social, psicologia, fisioterapia, terapia ocupacional, enfermagem, fonoaudiologia. Dependendo das particularidades de cada criança pode haver necessidade do acompanhamento de outros profissionais: neurologista, ortopedista, psiquiatra, pneumologista, gastroenterologista, otorrinolaringologista e nutricionista.
A criança necessita antes de tudo do carinho e afeto da família. Todos nós precisamos nos sentir amados para conseguirmos nos desenvolver e crescer; a criança portadora de necessidade especial também.
Sem estimulação não há desenvolvimento!
DEFICIÊNCIA, INCAPACIDADEOU DESVANTAGEM
Você sabe o que é DEFICIÊNCIA?
É considerada pessoa portadora de deficiência a que se enquadra nas seguintes categorias, de acordo com o DECRETO No 3.298, DE 20 DE DEZEMBRO DE 1999:
I deficiência física – alteração completa ou parcial de um ou mais segmentos do corpo humano, acarretando o comprometimento da função física, apresentando-se sob a forma de paraplegia, paraparesia, monoplegia, monoparesia, tetraplegia, tetraparesia, triplegia, triparesia, hemiplegia, hemiparesia, amputação ou ausência de membro, paralisia cerebral, membros com deformidade congênita ou adquirida, exceto as deformidades estéticas e as que não produzam dificuldades para o desempenho de funções;
II – deficiência auditiva – perda parcial ou total das possibilidades auditivas sonoras, variando de graus e níveis na forma seguinte:
a) de 25 a 40 decibéis (db) – surdez leve;
b) de 41 a 55 db – surdez moderada;
c) de 56 a 70 db – surdez acentuada;
d) de 71 a 90 db – surdez severa;
e) acima de 91 db – surdez profunda; e
f) anacusia;
III – deficiência visual – acuidade visual igual ou menor que 20/200 no melhor olho, após a melhor correção, ou campo visual inferior a 20º (tabela de Snellen), ou ocorrência simultânea de ambas as situações;
IV – deficiência mental – funcionamento intelectual significativamente inferior à média, com manifestação antes dos dezoito anos e limitações associadas a duas ou mais áreas de habilidades adaptativas, tais como:
a) comunicação;
b) cuidado pessoal;
c) habilidades sociais;
d) utilização da comunidade;
e) saúde e segurança;
f) habilidades acadêmicas;
g) lazer; e
h) trabalho;
V – deficiência múltipla – associação de duas ou mais deficiências.
INFORMAÇÕES BÁSICAS SOBRE DEFICIÊNCIA FÍSICA
1. DEFINIÇÃO
A deficiência física refere-se ao comprometimento do aparelho locomotor que compreende o sistema ósteo-articular, o sistema muscular e o sistema nervoso. As doenças ou lesões que afetam quaisquer desses sistemas, isoladamente ou em conjunto, podem produzir quadros de limitações físicas de grau e gravidade variáveis, segundo o(s) segmento(s) corporais afetados e o tipo de lesão ocorrida.
2. TIPOS
Lesão cerebral (paralisia cerebral, hemiplegias)
Lesão medular (tetraplegias, paraplegias)
Miopatias (distrofias musculares)
Patologias degenerativas do sistema nervoso central (esclerose múltipla, esclerose lateral amiotrófica)
Lesões nervosas periféricas
Amputações
Seqüelas de politraumatismos
Malformações congênitas
Distúrbios posturais da coluna
Seqüelas de patologias da coluna
Distúrbios dolorosos da coluna vertebral e das articulações dos membros
Artropatias
Reumatismos inflamatórios da coluna e das articulações
Lesões por esforços repetitivos (L.E.R.)
Seqüelas de queimaduras
3. DADOS ESTATÍSTICOS
A OMS (Organização Mundial da Saúde) estima que, em tempos de paz, 10% da população de países desenvolvidos são constituídos de pessoas com algum tipo de deficiência. Para os países em vias de desenvolvimento estima-se de 12 a 15%. Destes, 20% seriam portadores de deficiência física. Considerando-se o total dos portadores de qualquer deficiência, apenas 2% deles recebem atendimento especializado, público ou privado. (Ministério da Saúde – Coordenação de Atenção a Grupos Especiais, 1995) Atualmente (2003) o Ministério da Saúde conta com uma área técnica de saúde da PPD).
4. CAUSAS
Paralisia Cerebral: por prematuridade; anóxia perinatal; desnutrição; materna; rubéola; toxoplasmose; trauma de parto; subnutrição; outras.
Hemiplegias: por acidente vascular cerebral; aneurisma cerebral; tumor cerebral e outras.
Lesão medular: por ferimento por arma de fogo; ferimento por arma branca; acidentes de trânsito; mergulho em águas rasas. Traumatismos diretos; quedas; processos infecciosos; processos degenerativos e outros.
Amputações: causas vasculares; traumas; malformações congênitas; causas metabólicas e outras.
Mal formações congênitas: por exposição à radiação; uso de drogas; causas desconhecidas.
Artropatias: por processos inflamatórios; processos degenerativos; alterações biomecânicas; hemofilia; distúrbios metabólicos e outros.
5. FATORES DE RISCO
Violência urbana
Uso de drogas
Acidentes desportivos Sedentarismo
Acidentes do trabalho
Epidemias/endemias
Tabagismo
Agentes tóxicos
Maus hábitos alimentares
Falta de saneamento básico
6. PARA FAZER A IDENTIFICAÇÃO
Observação quanto ao atraso no desenvolvimento neuropsicomotor do bebê (não firmar a cabeça, não sentar, não falar, no tempo esperado).
Atenção para perda ou alterações dos movimentos, da força muscular ou da sensibilidade para membros superiores ou membros inferiores.
Identificação de erros inatos do metabolismo.
Identificação de doenças infecto-contagiosas e crônico-degenerativas.
Controle de gestação de alto-risco.
A Identificação precoce pela família seguida de exame clínico especializado favorecem a prevenção primária e secundária e o agravamento do quadro de incapacidade.
Poliomielite (Paralisia Infantil; Poliomielite Anterior Aguda)
É uma infecção virótica aguda, com amplo espectro de manifestações, incluindo doença menor inespecífica, meningite asséptica (poliomielite não paralítica) e paralisia flácida de vários grupos musculares (poliomielite paralítica).
Etiologia e epidemiologia
O poliovírus é um enterovírus pertencente aos Picornaviridae cujas principais propriedades incluem um genoma com RNA de cadeia única, tamanho pequeno (22 a 30nm), falta de envelope e insensibilidade a outros solventes lipídicos. Dos 3 sorotipos imunologicamente distintos de poliovírus, o Tipo 1 é o mais paralitogênico e a causa mais comum de epidemias. O homem é o único hospedeiro natural dos poliovírus. A infecção ocorre por contato direto e é altamente contagiosa. Infecções inaparentes (a maior fonte de disseminação) são comuns em populações não imunizadas, mas doença patente é rara; mesmo em epidemias, a proporção de infecções inaparentes para casos clínicos excede 100:1.A doença paralítica foi considerada incomum em países em desenvolvimento (principalmente tropicais), mas recentes inquéritos de paralíticos indicam uma incidência tão alta quanto nos anos de pico nos EUA, antes da introdução das vacinas. Em tais áreas, onde o saneamento e a higiene são precárias, a circulação do vírus é extensiva e ocorre o ano todo; infecção e imunidade são adquiridas nos primeiros anos de vida; não há epidemias; e> 90% dos casos paralíticos estão restritos a crianças < 5 anos. Em contraste, como saneamento e higiene melhoram em países economicamente desenvolvidos, a infecção é mais tardia; muitas crianças mais velhas e adultos jovens continuam suscetíveis e têm ocorrido epidemias de verão, envolvendo faixas etárias cada vez mais altas. O uso intenso de vacinas quase eliminou a doença no mundo industrializado. A “International Task Force for Disease Eradication” (Força Tarefa Internacional para Erradicação da Doença) considera tecnicamente possível a erradicação mundial ao redor do ano 2.000.
Patologia e patogênese
O vírus penetra pela boca e a multiplicação primária ocorre nos tecidos linfóides na orofaringe e trato intestinal, principalmente no íleo. Pequenas quantidades do vírus alcançam o sangue e são levados a outros locais no sistema reticuloendotelial, onde multiplicação intensa ocorre. Viremia secundária é seguida
por invasão do SNC. Em algumas circunstâncias, o vírus também alcança o SNC através de terminações de fibras nervosas autônomas no trato alimentar. O agente está presente no sangue, garganta e fezes durante o período de incubação e, após o início, persiste nos lavados de orofaringe de 1 a 2 semanas, e nas fezes por 3 a 6 semanas ou mais. A viremia dura alguns dias, mas desaparece na época do início, quando os anticorpos já se desenvolveram. A medula espinhal e o cérebro são os únicos locais de patologia significativa induzida pelo vírus. Os neurônios motores do corno anterior da medula espinhal, do bulbo e certas outras partes do cérebro, incluindo o cerebelo e o córtex motor, estão envolvidos. O dano dos neurônios pelo vírus, o evento primário, desencadeia uma intensa reação inflamatória e eventualmente neuroniofagia. O local e gravidade da paralisia são determinados pela distribuição das lesões neuronais. Os fatores predisponentes ao dano neurológico grave incluem aumento da faixa etária, tonsilectomia recente, vacinações (mais freqüenteente DTP), gestação e esforço físico concorrentes com o início da fase de SNC.
Sintomas e sinais
As formas clínicas variam, mas os 2 padrões básicos são a doença menor (tipo abortivo) e a doença maior (que pode ser paralítica ou não paralítica). A doença menor, responsável por 80 a 90% das infecções clínicas, ocorre principalmente em crianças pequenas, é leve e não envolve o SNC. Os sintomas são febre baixa, mal-estar, cefaléia, dor de garganta e vômitos, que se desenvolvem 3 a 5 dias após a exposição. A recuperação ocorre em 24 a 72h. Os sintomas da doença maior podem aparecer após vários dias de bem-estar mas, mais comumente, aparecem sem uma doença menor, particularmente em crianças mais velhas e adultos. A incubação é geralmente de 7 a 14 dias; raramente é longa. Febre, cefaléia intensa, rigidez de nuca e dorso, dor muscular profunda e, às vezes, hiperestesias e parestesias podem estar presentes. Pode não haver mais progressão deste quadro de meningite asséptica ou a doença pode progredir, com perda dos reflexos tendinosos e paresia assimétrica ou paralisia de grupos musculares, dependendo da localização das lesões na medula espinhal ou bulbo. Disfagia, regurgitação nasal e voz anasalada são sinais precoces de envolvimento bulbar. Sinais encefalíticos ocasionalmente predominam. A glicose do LCR é normal, a proteína pouco elevada e a contagem de células usualmente varia de 10 a 300 células/mL (predominantemente linfócitos). A contagem de leucócitos periféricos pode ser normal ou moderadamente aumentada.
Diagnóstico e diagnóstico diferencial
Paralisia flácida assimétrica de membros ou paralisias bulbares sem perda sensitiva durante uma doença febril aguda em uma criança ou adulto jovem quase sempre indica poliomielite, embora certos coxsackievírus e echovírus possam produzir o mesmo quadro clínico (ver anteriormente neste Cap. a discussão geral de doenças enteroviróticas). Na síndrome de Guillain-Barré freqüentemente confundida com poliomielite paralítica, geralmente não há febre, a fraqueza muscular é simétrica, alterações sensitivas estão caracteristicamente presentes em 70% dos casos e a proteína SNC está mais elevada na presença de uma contagem normal de células. O envolvimento de SNC por caxumba ou herpesvírus, meningite tuberculosa ou abscesso cerebral devem também ser considerados e, em certas áreas geográficas, meningoencefalite por arbovírus. A poliomielite não paralítica não pode ser diferenciada clinicamente da meningite asséptica por outros agentes; o isolamento do vírus da garganta e/ou fezes, ou demonstração de um aumento dos anticorpos específicos é necessária para confirmar o diagnóstico.
Prognóstico
Nas formas abortiva e não paralítica, a recuperação é completa. Na poliomielite paralítica, < 25% dos pacientes sofrem comprometimento grave permanente, cerca de 25% tem comprometimento moderado e > 50% recuperam-se sem paralisia residual. A maior recuperação da função muscular ocorre nos primeiros 6 meses, mas a melhora pode continuar por 2 anos. A mortalidade é de 1 a 4% mas pode alcançar 10% em adultos ou naqueles com doença bulbar. Recentemente, uma síndrome pós-poliomielite foi descrita, caracterizada por fadiga muscular e tolerância diminuída, freqüentemente acompanhada por fraqueza, fasciculações e atrofia nos músculos selecionados. A síndrome ocorre vários anos após um episódio de poliomielite paralítica, afetando particularmente os idosos e aqueles pacientes com um comprometimento inicial mais grave. A síndrome parece ser devido a condições fisiológicas e idade, com perda maior de células do corno anterior em uma população de neurônios depletada por infecção precoce por poliovírus.
Profilaxia
Imunização ativa é recomendada para todos os lactentes e crianças. Duas vacinas são usadas: Vacina Salk de poliovírus inativado (VPI) administrada em séries de injeções com doses de reforço periódicos, e a vacina oral compoliovírus vivos atenuados Sabin (VPO). Uma forma aperfeiçoada de VPI, que evoca uma resposta anticórpica mais potente, foi aprovada há pouco tempo. Quando disponível, é preferível à VPI padrão, mas o suprimento pode ser limitado.
Ambas as vacinas induzem anticorpos circulantes, mas a VPO também induz resistência do trato alimentar associada à produção de anticorpos locais secretores (IgA) que bloqueia a implantação do vírus. Devido a esta superioridade imunológica e simplicidade logística, a VPO trivalente é recomendada para imunização de rotina na infância nos EUA. Muito raramente, a VPO associou-se à poliomielite paralítica. A VPO está contra-indicada em pessoas imunodeficientes, que devem receber VPI e em famílias com um membro imunodeficiente, devido à possibilidade de infecção por contato de receptores que excretam o vírus. Por ser a incidência da poliomielite extremamente baixa nos EUA, a vacinação primária de adultos (> 18 anos) não é recomendada. Adultos que nunca foram imunizados e viajam para áreas endêmicas ou epidêmicas devem receber uma série de VPI; se o tempo for muito curto para permitir pelo menos 2 doses de VPI, uma dose única de VPO trivalente está indicada.
Tratamento
A terapia é sintomática. Pacientes com poliomielite abortiva ou não paralítica leve necessitam apenas de repouso no leito por alguns dias. Analgésicos e antipiréticos podem ser úteis. Durante a mielite ativa, repouso numa cama firme (com apoio nos pés, para evitar pé caído) está indicado. Espasmo muscular e dor podem ser aliviados por várias aplicações de 20min de compressas quentes e úmidas. A retenção urinária, uma complicação freqüente em pacientes com paralisias das pernas, pode responder com medicação especifica. A cateterização intermitente é freqüentemente necessária, para diminuir a possibilidade de desenvolvimento de ITU (infecção do trato urinário). Se ocorrer infecção, o tratamento com um antibiótico apropriado e alta ingestão de fluidos evitam a formação de cálculos de fosfato de cálcio e estão indicados. Fisioterapia é a parte mais importante na manipulação da poliomielite paralítica, principalmente até os 12 anos de idade.
AMPUTAÇÃO DE MEMBRO NO INDIVÍDUO IDOSO
A imediata reação do indivíduo idoso à amputação não é diferente que a de qualquer outro indivíduo, exceto que a amputação não acontecerá como uma surpresa. A reação pode depender, em parte, da gravidade da dor pré-operatória e da extensão das tentativas de salvação do membro doente. Indivíduos que sofreram considerável dor podem ficar agradecidos pelo término da dor. Pacientes que passaram por procedimentos clínicos e cirúrgicos para salvação do membro podem ter uma sensação de fracasso, porque os esforços não foram bem-sucedidos.
Alguns podem ter um sentimento de desesperança e podem sofrer insônia, perda do apetite, buscando o isolamento. Alguns indivíduos idosos podem experimentar uma perda de auto-estima, tendo medo de tornarem-se dependentes. Em alguns casos, podem expressar a opinião de que não têm nada porque viver, e desejam a morte. Ocasionalmente poderá ser tentado o suicídio. As pessoas idosas raramente negam o fato, e têm maiores probabilidades de sonhar que a amputação ocorreu do que indivíduos mais jovens.
A pessoa idosa pode encarar a amputação como uma morte iminente, porque o resto do seu corpo tornou-se vulnerável.
A pessoa idosa não deve ser erroneamente levada a esperar uma cura total. O aprendizado de uso do membro artificial pode ser complicado e até sem sucesso.
A reabilitação completa envolve não só a preparação física e psicológica do indivíduo para a comunidade, mas também a preparação da comunidade para o indivíduo. Os profissionais e cuidadores devem saber lidar com este novo momento da vida da pessoa idosa, em que, como se já não bastasse a velhice ser um processo de perda física, a amputação acelera estados emocionais graves no idoso.
INCONTINÊNCIA URINÁRIA / INCONTINÊNCIA FECAL
É a perda involuntária de urina durante o dia ou a noite. Enurese noturna ou cama molhada refere-se à perda involuntária de urina durante os períodos de sono.
A incontinência de esforço (incompetência parcial do esfíncter urinário) representa a perda involuntária de urina ao tossir, esforçar, espirrar, erguer pesos, ou qualquer manobra que aumente subitamente a pressão intra-abdominal. No homem, a incontinência de esforço é ocasionalmente observada após prostatectomia ou trauma de uretra membranosa ou do colo vesical. Em mulheres, a incontinência de esforço é a causa mais comum de perda involuntária de urina. Ela pode ser causada por encurtamento da uretra e devido a relaxamento pélvico (cistocele), que ocorre caracteristicamente com a idade ou multiparidade (ter muitas gestações/partos).
INCONTINÊNCIA FECAL
É a perda do controle voluntário da defecação.
A incontinência anal pode resultar de traumas ou doenças da medula espinhal, anomalias congênitas, traumas acidentais ao reto e ânus, senilidade, diabetes, impactação fecal, processos inflamatórios extensos, fecalomas, tumores após traumas obstétricos e após operações envolvendo a divisão ou dilatação do esfíncter anal.
O cuidador deve saber identificar estas duas desordens (incontinências), informar a família que é necessário buscar um tratamento. Após ou juntamente ao tratamento, o cuidador é responsável pela higiene e observa a evolução desta disfunção (se está melhorando ou regredindo). É importante que se faça a higiene diária destes pacientes para evitar complicações e infecções futuras.
INFECÇÃO URINÁRIA
Em homens e mulheres normais, a urina da bexiga é estéril. A flora uretral normalmente é estéril ou contém pequeno número de microrganismos.
-O cuidador deve estar atento e deve sempre verificar:
– Quantas vezes por dia o paciente elimina urina;
– A quantidade deve ser medida (em um frasco medida) e anotada;
– Observar a coloração – cores indicativas de estados normais e sem infecção: urina transparente; amarelo claro e amarelo ouro – cores indicativas para suspeita de infecção: urna de cores escuras como amarelo escuro, amarelão; marrom claro e com cor de sangue e com sangue.
– Para identificar se há suspeita de infecção o cuidador deve:
– Verificar a coloração
– Sentir o cheiro – quando fétida, atenção;
– Observar os resíduos – quando conter pedacinhos de tecidos esbranquiçados parecidos com pele, atenção
– Caso o paciente esteja eliminando menos que 200 ml de urina por dia, atenção.
– Informar ao médico e/ou responsável
– Receber o tratamento do médico e manter os medicamentos e continuar observando se o quadro melhora ou regride. Lembre-se que quando se tem a 1ª infecção urinária, as chances de se terem outras são cada vez maiores e mais freqüentes.
DOENÇAS SEXUALMENTE TRANSMISSÍVEIS
Festas, inverno ou verão, cervejinha, vinhozinho, caipirinha, carnaval, e tudo “na maioria das vezes acaba em… amor/sexo”. Com a chegada da época das férias, é preciso lembrar, mais do que nunca sobre a prevenção de doenças sexualmente transmissíveis, pois a sensação de “liberdade” é maior nestas altas temporadas.
Doenças infecciosas transmitidas essencialmente pelo contato sexual. Também conhecidas por doenças venéreas, podem levar a infertilidade, gravidez ectópica (fora da localização normal), doenças neonatais, câncer anogenital e morte. Os agentes causadores mais comuns são os vírus, como o HIV, causador da Aids, ou as bactérias, como a Neisseria gonorrhoeae, que provoca a gonorréia, e a Treponema pallidum, causadora da sífilis. Os fungos, por exemplo, podem provocar a candidíase. Algumas doenças, como a Aids, também são transmissíveis por transfusão de sangue contaminado. As principais doenças sexualmente transmissíveis são a Aids, a sífilis e a gonorréia.
Descoberta nos anos 80, a Aids ainda não tem cura. É transmitida quando o vírus HIV entra em contato com a corrente sanguínea, infecta e destrói os linfócitos do tipo CD4+, responsáveis pelo sistema imunológico.
Sífilis – Doença infecciosa causada pela bactéria Treponema pallidum. Na fase inicial, os sintomas são pequenos nódulos e feridas nos órgãos genitais. Nesse período, a cura é rápida com a administração de penicilina. Na fase secundária, dois a quatro meses após o contágio, se não houver tratamento, surgem pequenas manchas rosadas na pele, erupções indolores nas mucosas e cistos no corpo. Essa fase pode ser tratada com antibióticos e a doença não deixa seqüelas. Se chegar à fase crônica, pode provocar problemas neurológicos. A sífilis pode ser prevenida com o uso de preservativo.
Gonorréia – Doença infecciosa da mucosa genital causada pela bactéria Neisseria gonorrhoeae. No homem, os principais sintomas são o aparecimento de pus na uretra e dor ao urinar. Na mulher, os sinais mais comuns são corrimento vaginal, ardência ao urinar e dores na vulva. É curada com antibióticos e previne-se com o uso de preservativo. Se não tratada, pode causar estreitamento da uretra, inflamação da bexiga (cistite), inflamação da próstata e esterilidade.
Seja na amizade, no amor, ou só aquela transa de “ímpeto”, vale a pena lembrar dos “acessórios”! Hoje, além do preservativo masculino (camisinha), encontra-se à disposição nas farmácias (inclusive do SUS) o preservativo feminino, que é uma camisinha um pouco maior que o preservativo masculino convencional.
ESCOLIOSE IDIOPÁTICA / A ESCOLIOSE CONGÊNITA
É uma curvatura lateral estrutural da coluna. Sessenta a 80% dos casos ocorrem em meninas. A escoliose pode ser notada no início, quando um dos ombros do adolescente está mais alto que o outro ou quando as roupas não estão simétricas. A queixa inicial pode ser fadiga na região lombar após sentar ou ficar em pé por um tempo prolongado. Isto pode ser seguido por dores musculares em áreas de tensão, como o ângulo lombossacral. A dor, uma manifestação tardia, pode tornar-se mais persistente como irritação dos ligamentos aumentados. Novas estimativas indicam que dos 4% de crianças com idades entre 10 e 14 anos com escoliose detectável, metade necessitará de tratamento ou observação médica contínua; metade pode ser triada na escola quanto à progressão. O adolescente deve curvar-se para frente para o exame, porque a curvatura espinhal é mais pronunciada nesta posição. A maioria das curvas é convexa para a direita na área torácica e para a esquerda na área lombar, de forma que o ombro direito é mais alto que o esquerdo. Um lado do quadril pode ser mais proeminente que o outro. O exame radiológico deve incluir incidências anteroposteriores e laterais da coluna com o paciente em pé. O prognóstico depende do local e intensidade da curva e da idade de início dos sintomas. O tipo de curva está relacionado às complicações. Quanto maior a curva, maior a possibilidade de progressão após a maturidade do esqueleto.
Recorrer prontamente ao ortopedista está indicado, de forma que os meios de evitar deformidade maior (colete ou fixação de Milwaukee) ou corrigir as deformidades (estimulação eletroespinhal ou cirurgia) podem ser instituídos. A escoliose e seu tratamento ameaçam a auto-imagem do adolescente. Usar um colete ou fixação pode causar preocupação sobre ser diferente dos companheiros e a hospitalização e cirurgia cerceiam a independência do jovem, mas a alternativa é uma deformidade significativa. Aconselhamento e apoio são os maiores componentes dos cuidados do médico da família para os adolescentes com escoliose.
A ESCOLIOSE CONGÊNITA
É rara, mas anomalias vertebrais tais como hemivértebras, vértebra em cunha ou em forma de borboleta são mais comuns. Deve-se suspeitar de defeitos da coluna vertebral quando existirem anormalidades cutâneas da linha média posterior, torcicolo ósseo ou anomalias congênitas das extremidades inferiores. Uma vez que o crescimento pode levar a graves deformidades, deve-se iniciar precocemente o tratamento com coletes ou jaquetas. A cirurgia pode ser necessária se a curvatura progredir.
TÓPICOS DE AFECÇÕES RESPIRATÓTIAS
O NOSSO CÃO DE GUARDA: a tosse
Pois é, a tosse é o nosso “cão de guarda”! Sempre que estamos engasgados, quando aspiramos algum mosquito, quando temos coleção de secreções a tosse nos dá aquela proteção, expulsando o que é indesejado. Para muitas pessoas, tossir soa como doença respiratória. É um equívoco pensarmos em acabar com a tosse (sem prescrição médica), ingerindo xaropes inibidores deste reflexo tão poderoso o qual protege todo nosso organismo.
O mecanismo: na região da cavidade nasal, ouvido, faringe, laringe, traquéia e brônquios existem receptores sensoriais, que têm a função de detectar temperatura, cheiros, odores, fumaça e qualquer partícula, como poeira, secreções, vírus e bactérias, nas vias respiratórias. Estes receptores são uma espécie de teia de aranha que envolvem internamente as vias respiratórias. Quando percebem um invasor mandam imediatamente mensagens para o cérebro.
Assim que o alerta é disparado, o cérebro encaminha mensagens de reação para o diafragma, músculo localizado na base do pulmão, entre o tórax e o abdômen. Em resposta, o diafragma se contrai bruscamente, gerando uma corrente de ar de alta velocidade que dá origem à tosse.
É preciso saber tossir para prevenir doenças! Tussa sempre com a boca aberta protegida por lenço ou, se não tiver um, com as mãos (mas não se esqueça de lavá-las em seguida). É por essa abertura que serão expulsas as partículas que o organismo precisa expelir. A tosse do tipo discreto, com a boca fechada, mantém as partículas dentro do organismo.
As formas de contágios pela tosse ocorrem em diversas ocasiões, portanto evite ambientes fechados e lotados – o mais comum é o ônibus em dias de frio ou chuva. As pessoas fecham todas as janelas do veículo, é possível perceber o abafamento olhando para os vidros todos embaçados. Quando alguém tossir, será o ambiente propício para as bactérias e vírus se espalharem, pois o ar está aquecido e umidificado (o que favorece manter as partículas “voado” por mais tempo.
Quando a tosse deixa de ser bem-vinda? somente quando ela impede o sono, a alimentação, quando permanece por muitos dias e/ou quando dolorosa. Nestes casos, procure imediatamente o médico pneumologista.
“ O FRIO CONTRAI ”
Nosso corpo está permanentemente em tensão. Ou seja, para nos mantermos em pé, sentados, com a cabeça olhando para lá e para cá… e até mesmo quando estamos deitados, nossa musculatura mantém um estado de permanente atividade. Com a chegada do inverno, principalmente para nós gaúchos, um fenômeno ocorre com nosso corpo. Um estado ainda maior de tensão é ocasionado involuntariamente e instintivamente pelo nosso sistema neuromuscular, o que provoca em muitas pessoas além de desvios posturais como “ombros nas orelhas, o surgimento de pontos dolorosos importantes que chegam ao estremo de um torcicolo, “falta de ar”, dores na mandíbula (bochecha), dores de cabeça, dores de fundo de olho, dores na coluna vertebral e nas mãos.
Tudo isso por uma simples razão: o frio. Para aliviar as tensões é necessário lembrar sempre de estar corretamente agasalhado e saber se alimentar no inverno. Não é simplesmente se encher de roupas e comer “fondue”. Devemos sempre vestir 1 par de luvas, uma touca de lã, uma fina malha de manga longa, um moletom e um blusão de lã que cubra o pescoço até altura da nuca ou usar a manta. As jaquetas servem para impedir a entrada de vento e a saída de calor. Com apenas 04 a 05 itens principais de roupas de inverno é possível manter-se aquecido. O que geralmente ocorre é que muitas pessoas usam tantas roupas que às vezes chegam a carregar mais de 6 kilos, ou que às vezes, no caso dos jovens adolescentes, é de não usarem quase nenhuma peça de roupa de inverno.
Já a alimentação deve ser rica em carboidratos, vitaminas e “comidas quentinhas”: massas, frutas, sopas (mocotó, sopão legumes, etc) e beber no mínimo 02 litros de água, nada de “XIS” e cocacola! Após um dia de trabalho, devemos tomar um bom banho aquecido e lembrar de usar no mínimo 03 roupas de cama, na seguinte ordem de dentro para fora da cama: lençol de algodão, cobertor e um edredom. Não esquecendo do pijama longo e a meia! No dia seguinte estaremos mais descontraídos e com os ombros longe das orelhas e com muito calor humano para doar.
FALANDO GREGO? MINI GLOSSÁRIO EM TERMOS DE SAÚDE.
Às vezes as pessoas leigas na saúde ou aquelas que estão com um parente hospitalizado, ouvem dos profissionais da área e principalmente lêem nas fichas e prontuários palavras aparentemente estranhas. Para o conhecimento comum, a lista abaixo esclarece alguns conceitos de termos na saúde.
Anorexia: perda do apetite. É uma doença a ser tratada com psiquiatra e nutricionista. A pessoa não quer comer achando que está gorda.
Apnéia: ausência de respirações temporariamente
Dispnéia: respiração com dificuldade e esforço, algumas vezes acompanhada de dor;
Eupnéia: respiração normal
Cianose: tonalidade parda, azulada, cinzenta ou roxa escura da pele, principalmente nas extremidades e região perioral, devido a falta de oxigenação sangüínea;
Hiperpnéia: aumento na freqüência e profundidade da respiração;
Hipopnéia: diminuição anormal da frequência e profundidade da respiração;
Hipotensão Arterial: pressão sanguínea abaixo do normal;
Ortopnéia: Dificuldade de respiração na posição em questão;
Afasia: ausência ou redução da habilidade de comunicação através da fala, escrita, ou sinais;
Hipotensão postural: queda da pressão sanguínea, ocorrente quando o indivíduo toma a posição vertical. Exemplo: quando levantamos muito rápido e ficamos tontos;
Fístula: conexão anormal entre duas áreas. Por exemplo (lábio leporino – existe uma comunicação no palato (céu da boca) com as fossas nasais;
Coto: extremidade de um membro aonde foi realizada a amputação;
Dor fantasma: sensação de dor originária de um membro removido;
Membro fantasma: sensação em seguida à amputação de que o membro ainda está presente;
Queimadura de 1° grau: lesão térmica superficial = queimadura solar
Queimadura de 2° grau: lesão térmica formadora de bolhas atingindo a camada dérmica – solar ou a queimadura por água fervente.
Queimadura de 3° grau: lesão térmica com danos completos a camada dérmica (grave), causada por fogo, ou produtos químicos;
Queimadura de 4° grau: é a lesão térmica mais grave de todas. Atinge até a parte óssea e ocasiona amputações geralmente das extremidades, causada geralmente por choque elétrico em eletrocussão;
Tetraplegia: paralisia parcial ou completa de todos os quatro membros e do tronco;
Paraplegia: paralisia parcial ou completa de todo (ou parte do) tronco e de ambos os membros inferiores;
Hemiplegia: paralisia parcial ou completa de um dos lados do corpo. Pode ocorrer na face, no tronco, nos membros;
Ùlcera de pressão/ de decúbito ou também chamada de ESCARAS: tecido mole necrosado = morte celular. É devido à pressões não aliviadas e/ou por forças de atrito com a região em questão. Por exemplo pessoas que ficam acamadas por longos períodos;
Piaprismo: É uma ereção peniana dolorosa, persistente e anormal, não acompanhada de desejo ou excitação sexual. Deve ser tratada imediatamente. A pessoa, principalmente o(a) lesados medulares (que não possui sensibilidade na região do órgão genital), deve ser conduzida até o hospital com urgência.
ÚLCERAS DE DECÚBITO
(Escara; Úlcera Trófica, ferida de decúbito)
Ferida é a interrupção do tecido em maior ou menor extensão podendo afetar pele, mucosa ou órgãos. A úlcera é uma ferida. É uma necrose isquêmica com ulceração de tecidos localizados sobre proeminências ósseas, resultantes de pressão prolongada por contato com objetos externos (p. ex., cama, cadeira de rodas, gesso, tala), ou causada por outras patologias. É observada com maior freqüência em pacientes que apresentam sensibilidade diminuída ou ausente, ou se apresentam debilitados, edemaciados ou paralisados (p. ex., devido a lesões medulares ou doenças neurológicas degenerativas), ou que por qualquer razão ficaram restritos ao leito ou em cadeiras de rodas por muito tempo. Os tecidos normalmente acometidos são os que recobrem o sacro, o ísquio, os trocanteres maiores, maléolos externos e calcanhares; dependendo da posição do paciente, outros locais podem ser acometidos. As úlceras de decúbito atingem diretamente a pele e podem chegar a atingir músculos e ossos.
Características da Pele
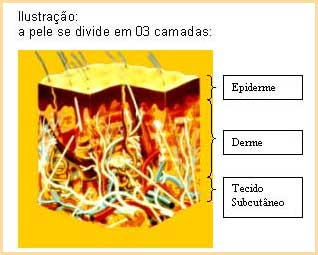
As camadas da pele têm diversas funções: a primeira camada, a Epiderme, realiza uma barreira física contra a invasão de micro-organismos; não permite nem a entrada nem a saída de água. Já a Elasticidade, Proteção à Dor (tato), detecção do frio e calor, cabe aos componentes encontrados na 2ª camada, a Derme, onde também encontram-se os vasos sanguíneos que ajudam a manter a temperatura do corpo constante, bem como fornece aporte nutricional e oxigênio à pele. Já os componentes da camada de Tecido Subcutâneo, fixam a pele aos demais tecidos do corpo.
Fatores que alteram as caracterísicas da Pele:
Envelhecimento
Exposição excessiva à radiação ultra-violeta
Hidratação deficiente
Estado nutricional debilitado
Processos patológicos
Uso de medicamentos
Uso de sabões
Os fatores em destaque acima, tipicamente são causados pela falta de prevenção e cuidado com o corpo, neste caso, geralmente ocorrem as úlceras de pressão.
Como ocorrem:
Os fatores intrínsecos (que se relacionam diretamente com a causa) importantes que desencadeiam úlcera de decúbito são a perda da sensibilidade dolorosa e de pressão (que normalmente fazem com que o paciente mude de posição quando a pressão sobre um ponto se torna excessiva) e, segundo, a diminuição entre a espessura do coxim de músculo e gordura entre as proeminências ósseas que suportam a pressão e a pele.
Entre os fatores extrínsecos o mais importante é a pressão. Sua intensidade e duração estão diretamente relacionadas à extensão da úlcera. Em pacientes imobilizados, nota-se que poucas horas já são suficiente para que a pressão cause diminuição da circulação local, levando à anoxia tecidual progressiva, se não aliviada, há progressão para necrose da pele e do tecido subcutâneo. A pressão pode ser devido a pouca movimentação do paciente; atrito e irritação causados por próteses mal-ajustadas ou pelas dobras das roupas de cama e inúmeros outros fatores. A umidade resultante da transpiração ou de incontinência fecal ou urinária predispõe à formação de escaras por causar maceração e lesão do tecido.
Prevenção
O melhor tratamento para as escaras é a prevenção. A pressão sobre áreas
sensíveis deve ser aliviada. A menos que a cama seja de flutuação total (colchão de água) que proporciona uma distribuição equilibrada do peso do paciente. Na cadeira de rodas as pressões podem ser aliviadas com almolfadas de gel ou de água. A troca de postura e não permanecer muito tempo na cadeira de rodas é fundamental.
A inspeção da pele sob iluminação adequada também é importante. Deve-se observar se há eritema ou lesões sobre os pontos de pressão pelo menos uma vez por dia. Tanto os pacientes, móveis ou imóveis, quanto suas famílias devem aprender a fazer inspeção visual e palpação diárias nos locais propensos à formação de úlceras de decúbito. A pele das áreas com alterações neurológicas necessita atenção especial para evitar que ocorra maceração e infecção secundária. Isto pode ser feito usando-se materiais alternativos como pele de carneiro (forrada), travesseiros ou coxins para separar as áreas do corpo. A manutenção da pele seca e limpa ajuda a evitar maceração. As roupas de cama devem ser trocadas com freqüência, com o uso de lençóis leves, limpos e livres de dobras ou material sobre a cama. Medidas de higiene essenciais incluem secar bem a pele após o banho e limpeza da pele com esponja nos dias mais quentes. São necessários cuidados especiais quando os pacientes apresentam incontinência urinária ou fecal.

Algumas úlceras superficiais podem se curar espontaneamente, caso se retire a pressão e a área seja pequena. O uso de géis e curativos hidrofílicos acelera a cicatrização. Úlceras de avançado devem ser tratadas; algumas podem também requerer cirurgias mais profundas. O tecido ósseo acometido também requer remoção cirúrgica; pode ser necessário realizar a desarticulação de algum osso. O tratamento deve ser realizado jutno à equipe de Enfermagem, Fisioterapia e Dermatologia. A enfermagem especializada em estomaterapia, trata da ferida, através de curativos especiais e técnicas de higienização e controle de infecção. A Fisioterapia diária, é fundamental para mobilizar os membros do paciente, o que permite manter a elasticidade e movimento da pele. Além disso a fisioterapia também oferece o tratamento da ferida superficial através de equipamentos como por exemplo o Laser. A visita ou encaminhamento ao dermatologista deve ser realizada ao menos 1 vez a cada 03 meses.
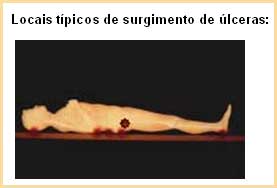
A figura demonstra os pontos mais afetados pela pressão prolongada, tanto no leito (cama) como na cadeira de rodas. Os locais, mais afetados são: a região dos glúteos, região sacra, calcanhares, e região trocantérica (mesmo local dos culotes).
A família deve estar preparada conduzir o paciente para um tratamento especializado, devido aos riscos de infecção que se está sujeito quando acometido por úlceras de decúbito. O Ambulatório da ACADEF está disponibiliza gratuitamente, aos seus associados cadeirantes, beneficiários do Programa Integral de Capacitação, o tratamento com curativos importados. Como os custos são elevados, uma das alternativas para manter este suporte às pessoas, são as parcerias com empresas que desejam colaborar com os projetos da Associação.
FOBIAS – VOCÊ TEM MEDO DE QUÊ?
Algumas pessoas sofrem de transtornos mentais leves devido a traumas que na maioria das vezes pode não ser perceptível nem para quem sofre do mal e muito menos para quem convive com estas pessoas. É comum sofrermos de medos (fobias) temporariamente, mas quando o medo é constante e às vezes permanente, principalmente na idade adulta, é necessário buscar tratamento psicológico ou psiquiátrico.
É possível perceber melhor algumas manifestações clínicas de fobias em certas pessoas, como por exemplo, hidrofobia (em casos graves a pessoa, além de não ir à praia, não toma banho); claustrofobia dificilmente estas pessoas irão se submeter a uma viagem de carro ou de ônibus por mais de 01 hora; pirofobia, no momento da virada de ano estas pessoas tornam-se ansiosas, suam frio, ou se trancam em algum quarto para não ver e ouvir os fogos, ou em casos mais graves da doença a pessoa inicia um surto com muitos gritos e apelos afirmando que a casa irá incendiar.
Abaixo uma pequena lista de alguns destes transtornos:
Acrofobia – de altura
Aerodromofobia – de correntes de ar
Agorafobia – de espaços abertos e multidões
Algofobia – de dores
Antropofobia – da sociedade ou de seres humanos
Aracnofobia – de aranhas
Cancrofobia – de câncer
Carpofobia – de frutas
Cinofobia – de cachorros
Claustrofobia – de espaços fechados e estreitos
Cremnofobia – de precipícios
Fotofobia – de luz
Geofobia – de contato com a terra
Ginecofobia – de mulheres
Hidrofobia – de água
Hipnofobia – de dormir
Nictofobia – da noite ou de escuridão
Nosofobia – de doenças
Ornitofobia – de pássaros
Pantofobia – de tudo
Pirofobia – de fogo
Potamofobia – de rios
Tafofobia – de ser enterrado vivo
Talassofobia – do mar
Tanatofobia – da morte
Xenofobia – de estrangeiros
Zoofobia – de animais em geral
ENCOSTO DA CABEÇA E TETRAPLEGIA
A Tetraplegia pode ser causada após um acidente de carro.
Ajuste sempre o apoio de cabeça!
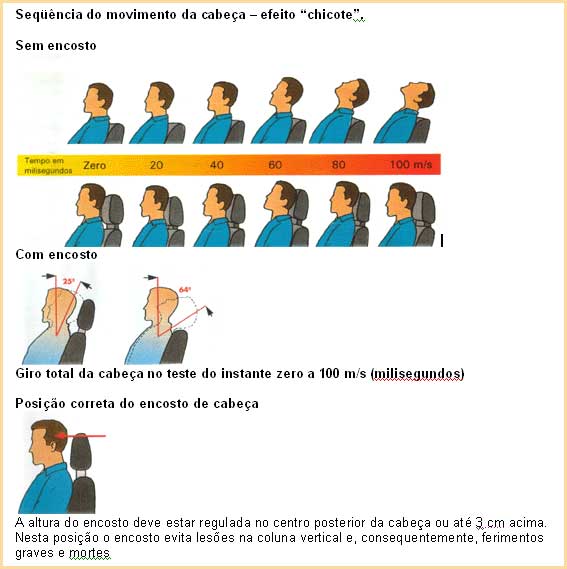
A colisão traseira é um tipo de acidente bastante comum, e que salvo circunstâncias particulares de cada caso, parte-se do princípio de quem segue atrás seria o responsável. Além dessa discussão quanto à responsabilidade pelo fato, uma das conseqüências extremamente grave pode ser o efeito “chicote” que pode ocorrer no pescoço dos ocupantes do veículo da frente, e que pode deixar seqüelas irreversíveis como a tetraplegia que é a lesão medular ao nível do pescoço que resulta na perda dos movimentos dos braços e das pernas. Também pode causar a morte, dependendo da altura da lesão. Ou seja, quanto mais para cima da medula espinhal for a lesão/trauma, mais perigoso é, pois o centro do controle da respiração fica próximo à raíz da 3ª vértebra cervical.
Nesse ponto o encosto de cabeça é um grande aliado na proteção ou minimização dessas conseqüências. Há um constante questionamento dos usuários quanto à obrigação da existência do encosto de cabeça nos veículos, e até mesmo algumas autoridades já demonstraram um entendimento equivocado de que há obrigação de que todos os carros novos tenham o equipamento em todos os lugares destinados aos passageiros. O assunto merece uma explicação melhor. O Art. 105 do Código de Trânsito estabeleceu que o encosto de cabeça fosse equipamento obrigatório nos veículos automotores, conforme normas estabelecidas pelo CONTRAN. O CONTRAN editou a Resolução 44/98, determinando que os automóveis nacionais ou importados devam ser dotados de encosto de cabeça nos assentos dianteiros e nos traseiros quando voltados para frente. Fez, porém, algumas ressalvas. Uma delas é que nos veículos produzidos a partir de 01º de janeiro de 1999 é obrigatório o equipamento nos assentos dianteiros, mas facultativo nos traseiros. Outra ressalva é de que nos automóveis esportivos do tipo dois mais dois ou nos conversíveis também é facultativo o encosto na traseira. Nos assentos centrais, seja traseiro seja dianteiro é de caráter facultativo. O mais importante de tudo é que a obrigatoriedade nos assentos traseiros é aplicável tão-somente aos novos projetos feitos a partir de 01º de janeiro de 1999. Note-se a expressão “novos projetos”. Projeto pode ser o primeiro traço de um modelo que poderá existir daqui a décadas, e não há como provar se o projeto foi ou não anterior a essa data. Mais uma observação é que a Resolução destaca que não se considera novo projeto a derivação de um mesmo modelo básico de veículo, que é quando são criadas novas versões.
ARTROGRIPOSE MÚLTIPLA CONGÊNITA
(Contraturas Congênitas Múltiplas) Algumas famílias convivem com entes com este tipo de patologia. Em certas ocasiões, frágeis e sem informação, os responsáveis sucumbem a criança ao domicílio, não oferecem desenvolvimento escolar e a mesma não terá uma chance de experimentar a vida social quando adulta. Uma pessoa com artrogripose já estabelecida, pode perfeitamente viver socialmente. Basta a ação precoce e aceitação da família. Certamente diversas atividades físicas serão difíceis ou impossíveis de executar, porém a atividade intelectual é preservada na maioria dos casos e isto deve ser estimulado desde a infância. Legalmente, a mãe ou responsável terá plenos direitos com relação à legislação para pessoas portadoras de deficiências. Instituições de deficientes físicos como a ACADEF, podem oferecer maiores informações de como adaptar um cadeira de rodas, oferecer suporte para a vida diária, atividades laborais, etc para pessoas com artrogripose e seus familiares.
Conceito:
É a presença, ao nascimento, de anquilose fibrosa de múltiplas articulações. A artrogripose múltipla congênita (AMC) é heterogênea e consiste de várias entidades patológicas similares. A AMC é um distúrbio bem-definido, no qual a limitação de movimento da articulação é somente uma das várias anormalidades presentes ou na qual a causa primária de rigidez da articulação é evidente. A AMC não é, na maioria dos casos, uma herança genética. Indivíduos afetados com AMC clássica apresentam cromossomos normais, mas outras anormalidades genéticas podem estar presentes em recém-nascidos gravemente afetados com formas atípicas. Sinais e Sintomas
Na AMC clássica, as articulações de todos os membros são fixas. Os ombros geralmente são aduzidos (para dentro, em direção ao tronco), os cotovelos são estendidos e os punhos e dedos fletidos. Os quadris podem ser deslocados e com freqüência ligeiramente fletidos. Os joelhos são estendidos e os pés estão freqüentemente em posição eqüinovaro (apoiados na ponta dos dedos). Os músculos são hipoplásicos (sem força, sem tônus) e os membros tendem a ser tubulares e sem aspectos característicos. A espinha geralmente não é envolvida. Anormalidades ocasionais associadas nas formas sindrômicas de AMC incluem fenda palatina (lábio-leporino), lesões cardíacas e malformações do trato urinário. As restrições físicas podem ser graves, mas a inteligência normalmente não está prejudicada ou levemente subnormal. Uma forma atípica, relativamente comum de AMC, é caracterizada por envolvimento limitado das articulações, musculatura mal-desenvolvida e anormalidades associadas. Em outros casos, afeta apenas os membros superiores. Diagnósticos Uma vez que a AMC clássica geralmente não é herdada, o reconhecimento do envolvimento familiar ou de outros sinais sindrômicos adicionais é de importância no diagnóstico. Prognóstico e tratamento As deformações apresentam seu pior prognóstico ao nascimento. AMC não é progressiva; qualquer mudança que ocorra será uma melhora. Podem estar presentes restrições consideráveis e geralmente necessita-se de correção ortopédica. O ângulo da anquilose da articulação pode estar cirurgicamente alterado, mas é difícil de obter mobilidade aumentada. Fisioterapia ativa e manipulação durante os primeiros meses de vida produzem melhoras consideráveis.
Vítimas por arma de fogo no Brasil / Lesão medular
Pesquisa do Ministério da Saúde revela que o índice nacional de óbitos, por arma de fogo foi reduzido em 8,2% em 2004. A queda foi verificada em comparação a 2003. Isso representa 3.234 vítimas a menos. Os números foram apresentados dia 2 de Setembro de 2005. A Secretaria de Vigilância em Saúde (SVS) do Ministério da Saúde apurou que, em 2004, foram 36.091 mortos por arma de fogo. Em 2003, foram 39.325 – 108 pessoas por dia, nove a cada duas horas. Desde 1992 não ocorriam no Brasil queda nesse número.

A redução foi verificada em 18 estados, mesmo naqueles em que ocorreram crescimento da taxa de mortalidade, esse índice foi em menor escala que nos anos anteriores. Em números absolutos, o estado que mais contribuiu para a redução da taxa em 2004 foi São Paulo, com menos 1.960 mortes, seguido pelo Rio de Janeiro (672 mortes a menos). As maiores variações percentuais foram registradas no Mato Grosso (-20,6%), São Paulo (-19,4%), Sergipe (-17,1%), Pernambuco (-14,5%) e Paraíba (-14,4%). As mortes por arma de fogo vêm atingindo, de 1992 a 2004, especialmente homens jovens (entre 10 e 29 anos); e matando mais do que doenças respiratórias, cardiovasculares, câncer, aids e acidentes de trânsito. A Academia Americana de Pediatria e da Associação Médica Americana, recomenda armazenar as armas que as pessoas tem em casa descarregadas e travadas, para minimizar a possibilidade de acidentes. Embora estas recomendações apelem para o bom senso, não existe nenhum estudo que demonstre que esse tipo de comportamento diminua os acidentes e morte involuntárias por arma de fogo. Já os casos que não conduzem o indivíduo a morte deixam seqüelas graves com as lesões medulares.
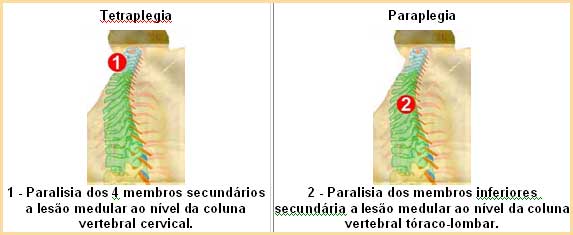
As causas mais freqüentes de lesão medular são os traumatismos, os processos tumorais e as infecções. Os traumatismos que mais atingem a medula espinhal são aqueles produzidos em acidentes de automóveis, ou mergulho em águas rasas. O nível em que há a lesão do 4. Segmento da medula torácico, do umbigo para baixo – lesão do 12. Segmento da medula torácico e etc.
Existem adaptações, algumas confeccionadas pelo próprio terapeuta ocupacional, que possibilitam maior desempenho funcional e independência do deficiente, daí ser fundamental a atuação do profissional terapeuta ocupacional em seu processo de reabilitação, valorizando e reforçando o potencial funcional dos deficientes.
A lesão medular impede a passagem dos impulsos voluntários do cérebro para a musculatura e das sensibilidades cutâneas até o cérebro. O controle voluntário da bexiga e intestino também estarão prejudicados levando a quadros de incontinência e posteriormente, retenção de urina e fezes.
Cuidados
Os cuidados com a pele são muito importantes para evitar formação de escaras (feridas) nos locais de contato diário entre colchão e proeminência ósseas, devem ser usados colchões de água e assentos especiais, nestes casos a higiene corporal é extremamente importante.

O tratamento do paciente lesado medular está diretamente ligado á causa básica; compressões por fraturas ou luxações, quase sempre são submetidos a trações e posteriormente cirurgias. Processos tumorais intra raqui, precisa, ser extirpados. Doenças infecciosas, respondem bem às medicações específicas para o agente agressor (antibióticos).
A fisioterapia é extremamente benéfica ao paciente e todos os lesados medulares terão que ser submetidos a sessões de fisioterapia motora por um período determinado e após a alta, recebem revisões periódicas.
Os cuidados com a alimentação e ingestão de líquidos também melhoram o funcionamento de intestino e bexiga, permitindo ao doente ter uma prévia de quando irá defecar ou urinar. É possível regular o “relógio” intestinal para programar a rotina de evacuação. Ingerindo menos carne vermelha e alimentos condimentados, abuse da ingestão de água (água pura).
Equipamentos especiais

Tecnologias Assistivas
Existe uma gama de equipamentos e demais aparatos para facilitar a vida de muitas pessoas com deficiência física, em especial para os paraplégicos ou tetraplégicos. Alguns exemplos podem ser muito caros e outros de custo mais acessível a maioria das pessoas. Vale lembrar que para cada caso, existe uma necessidade e indicação específica. Para saber qual é a melhor opção para você, consulte um médico fisiatra ou um fisioterapeuta especializados na reabilitação de lesado medular.
Alguns exemplos de tecnologia da atualidade.

QUANTO CUSTA A REABILITAÇÃO DE UM LESADO MEDULAR?
Quanto custa uma BALA?
Os brasileiros correm 4 vezes mais risco de morrer por arma de fogo que a média dos demais países (ONU, 1999). O Brasil, com apenas 2,8% da população mundial, responde por cerca de 11% dos homicídios por arma de fogo no mundo (Culkier, Canadian Foreign Policy, 1998). As taxas de mortes de jovens do sexo masculino entre 15 e 29 anos no Estado do Rio são de 239 por 100 mil habitantes, isto é, 20 vezes mais que nos EUA e 2.000 vezes mais que no Japão (ISER, 2002). Segundo levantamento feito pelo Fantástico (Rede Globo/maio de 2007), em média, uma pessoa morre atingida por uma bala perdida no Rio a cada dois dias. Os números deste mês estão acima da média do ano de 2006.
No entanto, em diferentes cidades, estes números estão mudando. Às custas dos avanços da medicina e do poder de resposta do socorro médico as chances de se viver após levar um tiro vêm aumentando em cidades que compõe bons recursos de saúde como as do Rio Grande do Sul. Porém, quem sobrevive corre sérios riscos de sofrer com seqüelas da lesão medular.
As armas de fogo são causadoras de um vasto número de lesões graves e gravíssimas. Levantamento estatístico realizado pela Universidade Federal de São Paulo, num universo de 171 pessoas com lesão medular, constatou que 30% foram vítimas de armas de fogo, enquanto os acidentes de trânsito foram responsáveis por apenas 9% dos casos.
Enquanto uma bala custa menos de um real, apenas a internação hospitalar para uma vítima de arma de fogo custa, em média, 245 reais e 70 centavos por dia no SUS! Isso sem contar as despesas que o governo (união, estado e município) irão desembolsar para manter o indivíduo com suas seqüelas após a alta do hospital. São revisões médicas com neurocirurgião, centenas de sessões de fisioterapia, tratamento psicológico, enfermagem para curativos para escaras e demais consultas de profissionais especializados, compra de cadeira de rodas, bolsas de prevenção de úlceras (escaras), coletores de urina, fraldas e demais acessórios que mesmo não sendo mais paciente de um centro de reabilitação a pessoa com lesão medular tem o seu direito assegurado pelo SUS para toda sua vida.
Não podemos esquecer que além de manter as necessidades básicas de saúde e de suporte com dispositivos fisiológicos e equipamentos de mobilidade o governo ainda pagará o seguro social deste indivíduo.
Texto de Jivago Peres Di Napoli, Fisioterapeuta
para site da ACADEF, inserido em 20/02/2007
DIGA NÃO ÀS BOLINHAS !!!
Há alguns anos, uma das novelas da Rede Globo apresentava o personagem (Lima Duarte) que sofrera com AVC (Acidente Vascular Cerebral). Em tratamento para melhorar os movimentos da mão do lado afetado ele fez uso de uma bolinha que apertava durante as cenas que aparecia e ao final, “milagroso”, voltara ao normal.
Esta praga da ficção virou realidade no senso comum e até mesmo em muitas clínicas onde não havia especialistas em neurofunção ou neurociência e milhares de pessoas de todo Brasil iniciaram o uso da bolinha.
Nossa preocupação é informar na avaliação sobre o que é o AVC e durante o tratamento orientar o paciente sobre o que há de melhor para se reabilitar. A bolinha é uma das perguntas mais freqüentes durante as avaliações. A resposta é imediata: PARE! Não faça uso da bolinha.
Não se faz uso da bolinha em sequelado de AVC! A mesma não é indicada, pois estimula um padrão
flexor da mão. Se utilizar a bolinha poderá piorar o quadro de espasticidade (contração involuntária) e o principal movimento de extensão (abertura da mãos e dedos) será nulo.
Se as pessoas perceberem mais seu próprio corpo, veriam que em uma situação sem enfermidades, mesmo em repouso e com a palma da mão para cima, a mesma tende a se fechar. É uma posição natural e primitiva. Ou seja, sempre que algo de ruim acontece com nosso corpo ele tende a “se fechar”. Alguns exemplos: antes mesmo de nascer, nosso corpo no ventre está todo fechado e enrolado. Ao sentirmos medo, nos protegemos e fechamos o corpo. Quando sentimos dor ou frio, nos encolhemos… Assim, se estimularmos uma função, que já é reflexa, dificilmente a pessoa sequelada de AVC terá chances de obter funcionalidade de abrir a mão, pegar um copo ou realizar atividades básicas de vida diárias.

“A chave para uma boa atividade funcional é estimular a abertura da mão e dos dedos!”


